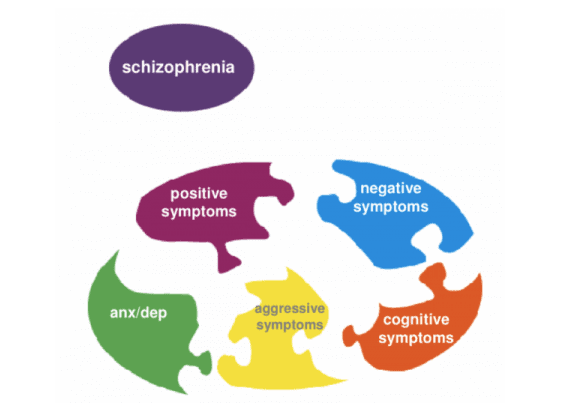
Questa consisteva in una serie di affezioni caratterizzate da: allucinazioni, deliri, emotività incongrua, deficit dell’attenzione, negativismo e stereotipie che comparivano in età giovanile ed evolvevano con un progressivo deterioramento cerebrale. La schizofrenia è un disturbo psicotico cronico diffuso in tutto il mondo che interessa circa l’1% della popolazione, in Italia colpisce 245mila persone. L’età media d’esordio è di 17-30 anni per i maschi e di 20-40 per le femmine. Si può manifestare all’improvviso oppure il primo episodio può essere preceduto da un periodo in cui il soggetto si rifiuta di stare in mezzo agli altri, perde interesse per la scuola o il lavoro, trascura l’igiene personale, ha scoppi di rabbia improvvisa e comportamenti inusuali.
Questa patologia nei bambini è rara (un caso su 40.000), presenta gli stessi sintomi degli adulti e ha generalmente una prognosi peggiore rispetto a quando insorge in età più matura. I disturbi schizofrenici condizionano pesantemente la vita di chi ne soffre, un paziente su tre lascia il lavoro o la scuola e sette pazienti su dieci nascondono il loro stato per vergogna. Inoltre, gli schizofrenici hanno un tasso di mortalità di 2,5 volte maggiore rispetto a quello della popolazione generale e un rischio di suicidio intorno al 10%.
- allucinazioni: percezioni alterate della realtà per cui il paziente vede, sente o ha sensazioni che ritiene reali ma che non hanno riscontro nell’oggettività del mondo esterno. Sentire le voci è l’allucinazione più comune
- deliri: convinzioni false e irrazionali sostenute con forza a causa dell’incapacità di distinguere le esperienze reali da quelle irreali
- pensiero disorganizzato: associazione di pensieri che non sono connessi tra loro che porta a giungere a conclusioni non basate sulla realtà, mancanza di ragionamento logico
- agitazione: tensione e irritabilità accentuate.
I sintomi negativi: indicano un impoverimento della personalità soprattutto riguardo ai sentimenti ed alle relazioni sociali, consistono in:
- mancanza di stimoli o iniziativa: il paziente trascorre molto tempo a letto senza voglia di far niente
- isolamento sociale: lo schizofrenico preferisce la solitudine e non ha voglia di vedere altre persone
- apatia: corrisponde ad una sensazione di vuoto, all’incapacità di portare a termine le azioni pianificate
- ridotta capacità di provare sentimenti: mancano le normali manifestazioni emozionali.
I sintomi cognitivi riguardano alcune funzionalità esecutive, ad esempio la difficoltà di concentrazione, il calo della memoria, la disattenzione, il pensiero rallentato e la mancanza di consapevolezza della propria malattia. Nella schizofrenia si verifica un deterioramento in una o più aree importanti per lo svolgimento delle attività quotidiane e viene compromessa la capacità di giudizio.
Classificazione dei disturbi schizofrenici
Numerose descrizioni e tentativi di classificazione dei disturbi, ora definiti come schizofrenici, sono stati messi a punto nella storia della psichiatria. La sistematizzazione nosografica ha rappresentato un nodo concettuale attorno al quale si sono confrontati approcci e tradizioni diverse.
Attualmente, dal punto di vista clinico è possibile distinguere vari sottotipi di schizofrenia:
- tipo paranoide: dominano i sintomi di tipo delirante e sono frequenti le allucinazioni uditive e le manifestazioni di rabbia e violenza. Poco rilevanti sono invece l’eloquio e il comportamento disorganizzato, l’affettività appiattita o inadeguata
- tipo disorganizzato: è prevalente la disorganizzazione del linguaggio e del comportamento, con inadeguatezza dell’affettività e compromissione cognitiva. Questo sottotipo ha un esordio precoce e se sono presenti allucinazioni e deliri appaiono frammentati
- tipo catatonico: è di rara osservazione, è caratterizzato da disturbi motori come l’arresto motorio o lo stupor, eccessiva attività motoria afinalistica, negativismo estremo, tendenza ad assumere pose inadeguate e strane, stereotipie, ecolalia ed ecoprassia.
- Tipo indifferenziato: viene diagnosticato quando il quadro clinico non soddisfa i criteri per i precedenti sottotipi
- Tipo residuo: i sintomi appaiono più sfumati, i pazienti non hanno più importanti sintomi psicotici, ma continuano a presentare il disturbo.
Nel DSM 5 i sottotipi sono stati eliminati, il manuale fa riferimento ai sintomi positivi, negativi e cognitivi e stabilisce che due o più di essi debbano essere presenti per una parte significativa di tempo (per un periodo di un mese) per diagnosticare la schizofrenia. Nella maggior parte dei casi, formulare una diagnosi precoce è difficile per l’insorgenza subdola della malattia. L’esordio non è mai evidente e prevede una comparsa di segnali lenta e progressiva. Le fasi precoci costituiscono un periodo importante in relazione al destino futuro, il tempo che intercorre tra l’esordio e l’inizio del trattamento, se prolungato, è un possibile fattore prognostico negativo.
Cause e fattori di rischio
Si ritiene che siano diversi i fattori che agiscono congiuntamente contribuendo allo sviluppo di questa patologia. In quest’ottica è possibile distinguere:
- fattori predisponenti: fattori ereditari, complicanze prenatali e perinatali, errata educazione ricevuta dai genitori, abusi durante l’infanzia, traumatismo cranico
- fattori scatenanti: isolamento sociale, condizione di migrante, eventi stressanti, utilizzo di sostanze stupefacenti
- fattori di mantenimento: persistenza dei sintomi negativi e utilizzo di sostanze stupefacenti.
La schizofrenia ha un’eziologia multifattoriale, un fattore di rischio importante è la familiarità. I parenti di primo grado di un malato, sia cresciuti nello stesso ambiente che dati in adozione, hanno un rischio di malattia di circa il 10%, si arriva al 48% nei gemelli monozigoti contro l’1% della popolazione generale. Molto probabilmente i pazienti ereditano i fattori genetici di rischio che, interagendo tra loro e con l’ambiente, portano allo sviluppo della malattia. I geni correlati al disturbo schizofrenico sono stati individuati nei cromosomi 6, 13 e 22, anche i geni che codificano per i recettori della dopamina (DRD3) e della serotonina (5HT2a) potrebbero avere un ruolo significativo nell’insorgenza della patologia.
I rischi ambientali includono fattori biologici e psicosociali. Vi è un rischio maggiore di sviluppare schizofrenia in eventi prenatali come l’infezione influenzale materna e il fumo durante la gravidanza o in eventi perinatali, in particolare in quelle complicanze ostetriche associate a ipossia. Il consumo di cannabis e altre sostanze psicotrope avrebbe un ruolo importante nella comparsa della malattia, il loro uso regolare prima dei 18 anni raddoppierebbe i rischi di schizofrenia. Le situazioni di stress come tensioni sociali o grande pressione possono causare la comparsa di questa patologia se associate a fattori predisponenti. Inoltre, per una ragione sconosciuta, crescere in un contesto urbano aumenterebbe il rischio di schizofrenia. Tra i fattori socio-demografici si individuano la povertà e la bassa classe sociale.
Fra le varie ipotesi patogenetiche, oltre a quella genetica, merita menzione quella che ritiene la malattia sia connessa ad un danno neurobiologico con diminuzione della massa e del metabolismo della corteccia prefrontale, del talamo e del sistema limbico e quella che la imputa ad anomalie della plasticità strutturale e sinaptica dei neuroni. Alcuni studi evidenziano come nella genesi della malattia siano implicate le alterazioni gliali.
Tra i vari autori di teorie psicologiche sulle cause della schizofrenia è da ricordare M. Klein (1952) che sostiene che nella psicosi il deficit di fondo è dato da una particolare incapacità di tollerare/gestire l’angoscia. Tale vulnerabilità porta a far ricorso a difese estreme, cioè quelle che configurano i quadri psicotici. Facendo riferimento alla teoria dell’attaccamento si può ipotizzare che chi presenta una personalità psicotica non abbia vissuto un attaccamento sicuro, ma nemmeno abbia potuto organizzarsi su basi ambivalenti o evitanti, è rimasto così in una continua oscillazione tra due poli opposti: il bisogno di dipendenza, di guida, di vicinanza emotiva e la paura di essere criticato, ignorato, deriso, umiliato. Infine, secondo Bateson i messaggi ambigui inviati dai genitori ai figli hanno un ruolo fondamentale nella comparsa dei disturbi schizofrenici.
Terapia
La schizofrenia è una malattia che si cura ma non guarisce, l’utilizzo dei farmaci, della psicoterapia e delle terapie psicosociali riduce l’intensità dei sintomi e migliora la qualità di vita dei pazienti ma non risolve il disturbo. Occorre tener conto che l’aderenza alla terapia non è priva di ostacoli, alcuni studi sottolineano una scarsa compliance tra i pazienti molto giovani e tra quelli molto anziani. I giovani probabilmente trovano difficoltà ad accettare una patologia cronica che necessita di un trattamento continuo. Per quanto riguarda gli anziani, invece, le cause sarebbero i problemi di memoria intercorrenti, o il fatto che spesso vengono eseguite contemporaneamente altre farmacoterapie, cosa che rende più complicato per il paziente assumere i farmaci psichiatrici.
Anche i sintomi con cui la patologia si manifesta influenzano l’aderenza al trattamento: in presenza di deliri persecutori o di grandiosità, l’assunzione del farmaco viene frequentemente rifiutata. Le alterazioni cognitive possono inficiare la regolarità dell’assunzione della terapia. I farmaci antipsicotici (neurolettici) sono efficaci nel trattamento dei sintomi positivi, mentre quelli negativi non vengono intaccati e richiedono un approccio psicoterapico.
Dal punto di vista farmacologico il trattamento prevede l’impiego di antipsicotici tipici o atipici. I primi risultano efficaci nella risoluzione psicotica ma spesso poco tollerati per la presenza di effetti collaterali a breve e lungo termine, per ovviare a ciò hanno trovato largo uso gli antipsicotici atipici. Se non si ottiene una remissione completa o persiste il discontrollo degli impulsi queste molecole vengono associate a uno stabilizzatore dell’umore. Per i pazienti senza consapevolezza di malattia o con grande difficoltà di aderenza al trattamento è necessario l’utilizzo degli antipsicotici iniettabili a lunga durata d’azione.
Gli studi sui trattamenti psicoterapeutici indicano che quando vengono combinati alla farmacoterapia portano a minori recidive e a un migliore adattamento sociale. Tuttavia, si è osservato come i pazienti tendano ad abbandonare la psicoterapia a lungo termine e per questo si ritiene fondamentale coinvolgere la famiglia nel trattamento. La riabilitazione psicosociale è un approccio terapeutico che incoraggia il paziente a sviluppare al massimo le proprie capacità attraverso il supporto dell’ambiente e l’apprendimento di procedure. La tempestività dell’intervento terapeutico risulta centrale per una prognosi favorevole.
Conclusioni
La schizofrenia colpisce nel fiore degli anni, pregiudicando il futuro di chi ne soffre che spesso è fortemente condizionato nella realizzazione professionale, si vede negata una serena vita di coppia, si sente solo e impotente oltre che giudicato. Questa patologia ha un forte impatto sociale e grava sugli equilibri delle famiglie e sulla vita dei caregiver. Chi si occupa di una persona affetta da schizofrenia, spesso un familiare, è una figura piuttosto unica nel suo genere, in ragione della prognosi incerta e soprattutto dell’imprevedibilità della malattia. A ciò si aggiunge il fatto che chi è affetto da questa patologia, oltre ad essere imprevedibile nelle sue manifestazioni e reazioni, difficilmente si affida e si lascia gestire e quasi mai esprime riconoscenza verso chi si occupa di lui.
Gli operatori clinici ed assistenziali che seguono i pazienti schizofrenici ed i loro familiari debbono combattere la stigmatizzazione che ancora oggi grava sulla psicosi schizofrenica e sulle malattie psichiche in generale e definire strategie di aiuto, supporto e promozione a favore della figura del “caregiver” che rappresenta il principale ed insostituibile riferimento per l’ammalato. Grazie ad un buon supporto familiare è possibile aumentare l’aderenza alla terapia e migliorare l’interazione sociale, fatti di primaria importanza per l’evoluzione prognostica in positivo della schizofrenia.
 https://www.facebook.com/Medicinaxtutti-101826354868427/?modal=admin_todo_tour
https://www.facebook.com/Medicinaxtutti-101826354868427/?modal=admin_todo_tour
Bibliografia
Abu-Akel A. Imparied theory of mind schizophrenia. Pragmatics and Cognition, 7:247-282, 1999.
Adolphs T, Tranel D. Emotion recognition and the human amygdala. In the Amygdala A Functional Analysis. Edited by Aggleton JP. London: Oxford University Press, 587-630, 2000
American Psychiatric Association. Guideline watch: practice guideline for treatment of patient with schizophrenia. Arlington, VA: American Psychiatric Publishing Inc. 2009
Bateson G. Ruesch J. Communication. The social matrix of psychiatry, trad. It. La matrice sociale della psichiatria, Il Mulino, Bologna, 1951
Bediou B. et al. Emotion recognition and genetic vulnerability to schizophrenia . Br. J Psychiiatr. 191: 126-130, 2007
Berenbaum H et al. Psychological trauma and schizotypal symptoms . Schizophr Bull 29(1): 143-52, 2003
Brekke JS. Et al. How neurocognition and social cognition influence functional change during community-based psychosocial rehabilitation for individuals whith schizophrenia. Schizophhr Bull. Sep, 33(5): 1247-56, 2007
Casadio L. Tra Bateson e Bion, Antigone , Torino 2010
Glenthoj A. et al. Basal ganglia volumes in drug-naïve first-episode schizophrenia patiets before after short-term treatment whith either a typical or an atypical antipsychotic drug. Psychiatr Res 154: 199-208, 2007
Goghari Vm. Et al. Regionally specific cortical thinning and gray matter abnormalities in the healthy relatives of schixzophrenia patients. Cereb Cortex 17(2): 415-25, 2007
DSM 5 Manuale Diagnostico e Statistico dei DisturbiMentali Raffaello Cortina ed. Milano, 2014
Hall J et. Al. Oveactivation of fear systems to neutral faces in schizophrenia. Biol Psychiatr. 64: 70-73, 2008
Harrington L. et al. Theory of mind in schizophrenia: a critical review. Cognit Neuropsychiatry 10: 249-286,2005
Hirao K. et al. Theory of mind and frontal lobe pathology in the schizophrenia: a voxel-based morphometry study. Schizophr Res. 105(3): 165-74, 2008
Honea R. et al. Regional deficits in brain volume in schizophrenia: a meta-analysis of voxel-based morphometry studies. Am J Psychiatry 162(12): 2233-45, 2005
Huiznick A. et al. Prenatal stress and risk for psychopathology. Psychol Bull 130: 115-142, 2004
Klein M. Scritti 1921-1958, Bollati Boringhieri, Torino 2006
Kee KS. Et. Al. Is emotion processing a predictor of functional outcome in schizophrenia? Schizoph Bull 29: 487-497, 2003
Mazza M. et al. Selective impairements of theory of mind in people whit schixophrenia. Schizophrenia Reseaech 47: 299-308, 2001
Mitchley NJ. Et al. Life events have their effect on psychosis by influencing the emotional reactivity to daily life stress? Psychol Med. 33: 327-333, 2003
Offen L. et al. Dissociation as a mediator in the relationship between recalled parenting and the clinicl correlates of auditory hallucination. Br J Clin Psychol 42: 231-241, 2003
Poople JH et al. The functional relevance of affect recognition errors in the schizophrenia. J Int Neoropsychol Soc &(6): 649-58, 2000
Rosenberg SD. Et al. Correlates of adverse childhood events among aduults whit schizophrenia spectrum disorders. Psychiatric Services Vol. 58 N. 2, 2007
Shamay-Tsoory SG. Et al. Neurocognitive basis of impaired empathy in schizophrenia. Neuropsychology 21(4): 431-8, 2007
Walker EF, Difiorio D. Schizophrenia: a neural diathesis-stress model. Psychol Rev 104(4): 667-85 Review, 1997